Aunque las causas por las cuales la función renal puede deteriorarse hasta el punto de requerir tratamiento renal sustitutivo (ya sea diálisis o trasplante renal) son múltiples, la diabetes representa la primera causa de enfermedad renal terminal en los países desarrollados. De hecho, según las estimaciones de la Federación Internacional de Diabetes (IDF, por sus siglas en inglés), la diabetes (junto la hipertensión arterial) son causa de más del 80% de los casos de insuficiencia renal terminal1. De hecho, la presencia de diabetes en una persona supone un riesgo 10 veces mayor de alcanzar un deterioro de la función renal que requiera un trasplante renal1. Así, el control estricto de la glucosa en sangre (junto con el control de los otros factores de riesgo cardiovascular, en especial las cifras elevadas de presión arterial) son las medidas más eficaces para prevenir o retrasar el daño renal en la diabetes.
Tipos de trasplante renal
Una vez el daño renal es muy avanzado, se requieren tratamientos para sustituir su función. Aunque muchos de estos individuos se mantienen en lo que se denomina diálisis, el tratamiento de elección en estos casos es el trasplante renal, que ha demostrado aumentar tanto la supervivencia como la calidad de vida de estos pacientes2.
Existen dos tipos fundamentales de trasplante renal:
- Trasplante renal de donante vivo: en el cual el donante es un individuo que cede uno de sus riñones. La funcionalidad del riñón restante es suficiente para mantener una correcta función renal y, por tanto, llevar una vida completamente normal.
- Trasplante renal de donante cadáver: en el cual se utiliza uno de los riñones de un individuo fallecido.
En algunos centros especializados, fundamentalmente en pacientes con diabetes tipo 1 (y en algunos casos muy seleccionados de pacientes con diabetes tipo 2 u otros tipos de diabetes), se puede practicar el doble trasplante de riñón y páncreas. En este caso, además de la función renal, se sustituye la función del páncreas, con el objetivo de que el individuo pueda mantener unas cifras de glucosa en sangre controladas, sin la necesidad de tratamiento con insulina3.
AUNQUE MUCHOS DE ESTOS INDIVIDUOS SE MANTIENEN EN LO QUE SE DENOMINA DIÁLISIS, EL TRATAMIENTO DE ELECCIÓN EN ESTOS CASOS ES EL TRASPLANTE RENAL, QUE HA DEMOSTRADO AUMENTAR TANTO LA SUPERVIVENCIA COMO LA CALIDAD DE VIDA DE ESTOS PACIENTES
Trasplante renal en el individuo con diabetes previa
Como hemos comentado previamente, en una gran proporción de individuos la diabetes será la causa por la cual han requerido el trasplante y, por lo tanto, la diabetes seguirá estando presente tras el mismo (a no ser que el paciente haya recibido un trasplante de riñón y páncreas; pero esto sucede en una minoría de los casos).
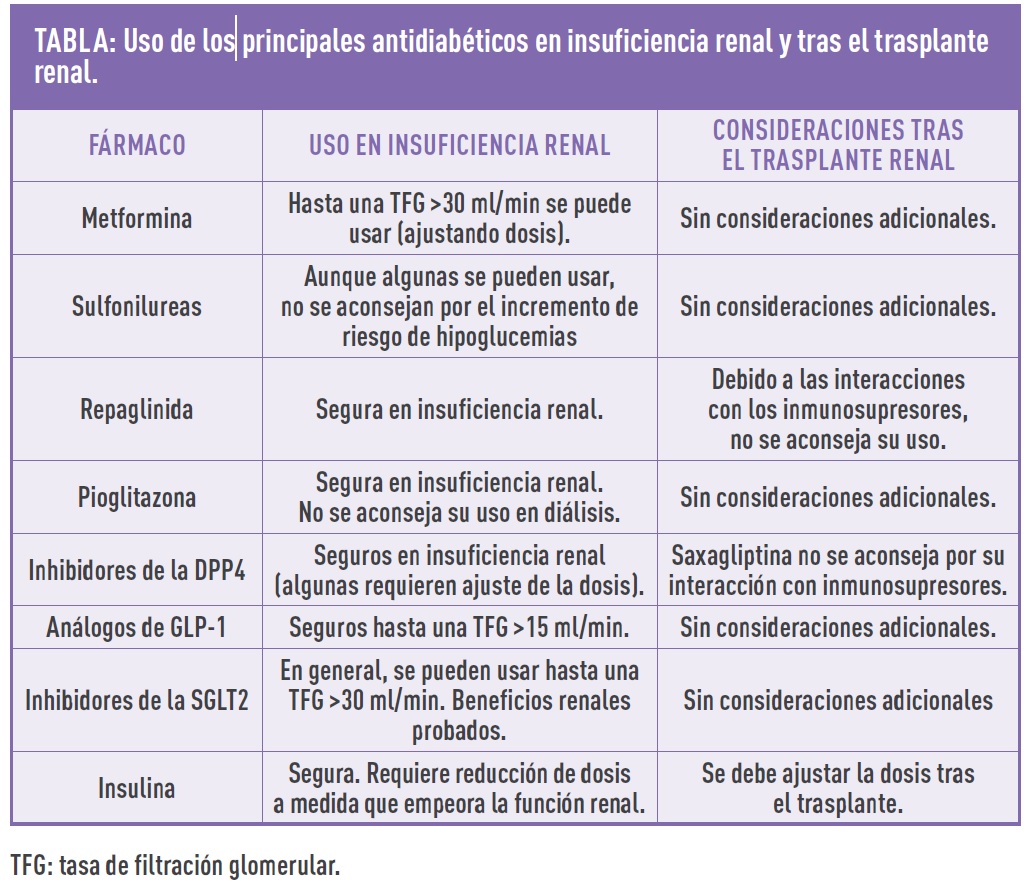
El trasplante de riñón, en relación con la diabetes, tiene tanto efectos positivos como negativos. Como efectos positivos, la mejoría de la función renal permite que muchos de los antidiabéticos que estaban contraindicados previos al trasplante, ahora sí que puedan usarse (ver tabla adjunta)4. Por lo tanto, el arsenal terapéutico disponible aumenta de forma considerable. No obstante, tras el trasplante se necesitan fármacos para evitar el rechazo del órgano (los llamados inmunosupresores), algunos de los cuales se asocian a un incremento de las cifras de glucosa en sangre.
A este respecto se deben diferenciar dos escenarios, principalmente:
- Paciente con diabetes tipo 1 que han recibido un trasplante renal: En este caso, el paciente seguirá requiriendo tratamiento con insulina. No obstante, y puesto que la insulina se elimina por el riñón, es muy habitual que las dosis de insulina se hayan tenido que ir disminuyendo a medida que la función de este órgano se deterioraba, y que tras el trasplante (y con la normalización de la función renal) las dosis deban incrementarse.
- Paciente con diabetes tipo 2 que ha recibido un trasplante renal: Previo al trasplante, muchos de estos pacientes pueden estar bajo tratamiento con insulina, ya que es de los más seguros cuando la función del riñón está deteriorada (ver tabla). Tras el trasplante, y con la mejoría de la función renal, muchos de los fármacos que antes estaban contraindicados ahora pueden ser usados, por lo que algún paciente puede simplificar el tratamiento con insulina (por ejemplo, dejar de ponerse rápida con las comidas), o incluso sustituir este fármaco por otros no-insulínicos.
Aún y habiendo recibido un trasplante renal, o tras años del mismo, la función del riñón puede no ser completamente normal. Es por ello que muchas veces se han de ajustar las dosis de los antidiabéticos (o incluso retirar algunos contraindicados). Por tanto, es de vital importancia el seguimiento estrecho de estos pacientes y el ajuste terapéutico en función de la evolución del riñón trasplantado.
Diabetes aparecida posterior al trasplante renal
Como hemos comentado previamente, algunos inmunosupresores usados para evitar el rechazo (en especial los corticoides y el tacrolimus/ciclosporina) se asocian con un incremento de las cifras de glucosa en sangre. Este hecho, unido a otros factores post-transplante (como, por ejemplo, la ganancia de peso que algunos pacientes experimentan5), puede condicionar que aparezca una diabetes de novo en el individuo (NODAT, por sus siglas en inglés new-onset diabetes after transplantation)6. Este tipo de diabetes, a pesar de que presenta unas características algo diferentes de la diabetes tipo 1 o diabetes tipo 2 clásicas, se maneja de igual forma con los fármacos hipoglucemiantes mencionados en los apartados previos. En este caso, además, el ajuste de la pauta inmunosupresora por otros fármacos que no incrementen tanto la glucosa en sangre puede mejorar este tipo de complicación post-transplante.
Importancia de la enfermedad cardiovascular en el paciente con trasplante renal
El control de la glucosa en sangre es fundamental tanto para la supervivencia del paciente como del riñón trasplantado. A este respecto, el paciente debe seguir el resto de cuidados propios de la diabetes, incluyendo el cribado de complicaciones crónicas (realización de fondo de ojo, examen de los pies, etc.). Además, y puesto que una de las principales causas de mortalidad en el trasplante renal son las enfermedades cardiovasculares (infarto de miocardio, ictus, etc.)7, se ha de hacer especial énfasis en el control de los factores de riesgo cardiovascular. Así, además del control de la glucosa, se ha de seguir una dieta cardiosaludable (en nuestro entorno, la dieta mediterránea8), evitando la ganancia ponderal; no consumir tabaco; realizar ejercicio físico adaptado a cada individuo; y controlar de forma adecuada las cifras de presión arterial y de colesterol. Por último, y teniendo en cuenta que algunos de los inmunosupresores pueden asociarse a un incremento del peso y a un aumento de las cifras de presión arterial y de colesterol, la vigilancia de estos factores se hace aún más necesaria, si cabe.
Bibliografía
- IDF Diabetes Atlas. Ninth edition 2019.
- Hariharan S et al. Long-Term Survival after Kidney Transplantation. N Engl J Med. 2021;385(8):729-743.
- Kukla A et al. Transplant Options for Patients With Diabetes and Advanced Kidney Disease: A Review Am J Kidney Dis. 2021 Sep;78(3):418-428.
- Galindo RF et al. Glycemic Monitoring and Management in Advanced Chronic Kidney Disease. Endocr Rev. 2020;41(5):756-774.
- Amor AJ et al. Weight gain following pancreas transplantation in type 1 diabetes is associated with a worse glycemic profile: A retrospective cohort study. Diabetes Res Clin Pract. 2021;179:109026.
- Sharif A et al. Post-transplantation diabetes-state of the art. Lancet Diabetes Endocrinol. 2016;4(4):337-49.
- Birdwell KA et al. Post-Transplant Cardiovascular Disease. Clin J Am Soc Nephrol. 2021;16(12):1878-1889.
- Estruch R et al. Primary Prevention of Cardiovascular Disease with a Mediterranean Diet Supplemented with Extra-Virgin Olive Oil or Nuts. N Engl J Med. 2018;378(25):e34.







