La diabetes es una enfermedad caracterizada por una hiperglucemia sostenida, debida a falta de secreción de insulina por las células beta pancreáticas (diabetes tipo 1 [DM1]), o bien a una acción deficiente de la misma (diabetes tipo 2 [DM2]). En todos los casos de DM1, y en también en algunos casos de DM2, se necesita administrar la insulina de forma exógena por vía subcutánea mediante multidosis con plumas o mediante bombas de insulina. Independientemente de la forma de administración de insulina, se requiere de información acerca de los niveles de glucosa en el organismo para ajustar la dosis. La forma clásica de obtener dicha información ha sido la medición de glucemia con glucómetros en sangre capilar obtenida mediante punción digital varias veces al día. En las últimas décadas, hemos asistido a la aparición y perfeccionamiento de sistemas de monitorización continua de glucosa (MCG), que miden la glucosa en tejido intersticial y proporcionan información continua del valor de esta, reduciendo o incluso evitando la necesidad de realizar punciones digitales. Estos dispositivos han marcado un punto de inflexión en el manejo de la enfermedad y en la calidad de vida de las personas con diabetes.
Fisiología
Los sistemas de MCG disponibles en el momento actual se basan en la inserción transcutánea mediante un aplicador de un sensor de glucosa. Este sensor se coloca habitualmente en abdomen o brazo, se fija mediante un adhesivo y contiene la enzima necesaria para medir la glucosa cada 1-5 minutos durante 7-14 días. Pasado este tiempo, se debe retirar el sensor y colocar uno nuevo. El proceso de auto-colocación es sencillo y relativamente indoloro. El valor de glucosa detectado por el sensor se envía mediante un transmisor a un receptor, que puede estar ubicado en una aplicación de teléfono móvil o bien ser un aparato independiente. También existe en el mercado un sensor implantable que se recambia cada 6 meses, en este caso por personal sanitario especializado, siendo especialmente útil en aquellas personas con alergia grave a los adhesivos.
Para entender las ventajas de la MCG, hay que tener en cuenta distintas consideraciones a la hora de compararla con la medición tradicional de glucemia:
- La precisión del valor de glucosa es, de momento, habitualmente inferior a la obtenida por la mayoría de los glucómetros capilares. Por otra parte, no todos los sistemas tienen la misma precisión ni exactitud, y los parámetros para valorarlas no están todavía estandarizados, por lo que la información al respecto se debe interpretar con mucha cautela.
- El hecho de que el sistema mida la glucosa de forma continua permite que podamos conocer no sólo el valor de glucosa en un momento dado, sino la tendencia de ese valor: si el valor de glucosa está estable, en ascenso o en descenso, e incluso la velocidad de dicho ascenso o descenso. Esta información se visualiza en forma de flechas en el receptor, y habitualmente compensa con creces la menor precisión con respecto a la glucemia capilar, que proporciona un valor estático de la glucosa (Figura 1).
- Los dispositivos actuales están dotados de la posibilidad de alertas o alarmas variables en función del modelo. Estas alertas se pueden personalizar y avisan al usuario en caso de hipoglucemia, hiperglucemia y ascenso o descenso brusco de glucosa.
- Hay un tiempo de retardo con respecto al valor de glucemia capilar, que suele ser de pocos minutos y de escasa relevancia clínica, excepto en situaciones concretas como ejercicio físico intenso o recuperación de una hipoglucemia.
- Cada sistema dispone de su propio programa gestor de datos, que proporciona información retrospectiva detallada acerca del control glucémico con la visualización del patrón de glucosa y con la representación de los tiempos en rango de los días previos distribuidos por horas (Figura 2).
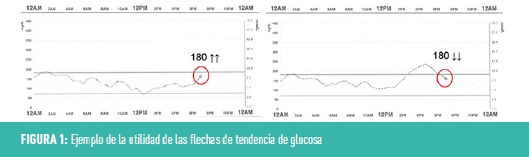
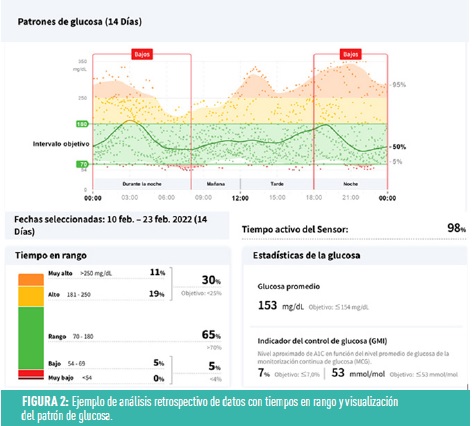
El hecho de proporcionar información de la tendencia de la glucosa, junto con la existencia de alertas y la descarga retrospectiva de los datos, permiten que el uso de estos dispositivos se haya asociado en ensayos clínicos a una mejoría del control glucémico y a una reducción en el número de hipoglucemias. Para ello, es fundamental una adecuada educación terapéutica de la persona con diabetes portadora del sistema, que le ayude a interpretar la información obtenida y tomar decisiones en función de esta.
EN TODOS LOS CASOS DE DM1, Y EN TAMBIÉN EN ALGUNOS CASOS DE DM2, SE NECESITA ADMINISTRAR LA INSULINA DE FORMA EXÓGENA MEDIANTE MULTIDOSIS CON PLUMAS O MEDIANTE BOMBAS DE INSULINA. INDEPENDIENTEMENTE DE LA FORMA DE ADMINISTRACIÓN DE INSULINA, SE REQUIERE DE INFORMACIÓN ACERCA DE LOS NIVELES DE GLUCOSA EN EL ORGANISMO PARA AJUSTAR LA DOSIS.
Tipos de sistemas comercializados
Hay que tener presente que esta tecnología está evolucionando de forma muy rápida y los sistemas detallados en este artículo se corresponden con los comercializados en España a fecha de septiembre de 2022.
LOS CLASIFICAMOS EN SISTEMAS DE MCG NO IMPLANTABLES Y SISTEMAS DE MCG IMPLANTABLES. DENTRO DE LA MCG NO IMPLANTABLE, QUE CON DIFERENCIA ES LA MÁS HABITUAL, EXISTE UNA SUBCATEGORÍA DENOMINADA MONITORIZACIÓN FLASH DE GLUCOSA (MFG)
Los clasificamos en sistemas de MCG no implantables y sistemas de MCG implantables. Dentro de la MCG no implantable, que con diferencia es la más habitual, existe una subcategoría denominada monitorización flash de glucosa (MFG). En la MFG, el usuario debe acercar el receptor al sensor para obtener el valor de glucosa, aunque el modelo actual de MFG lleva incorporado un transmisor que posibilita la existencia de alertas.
Los distintos modelos de MCG/MFG se diferencian entre sí por factores relacionados con la calidad del dato (precisión y exactitud), por los distintos tipos de alertas y alarmas configurables, por su distinta conectividad (teléfonos móviles compatibles, conexión a plumas inteligentes de insulina, opción de monitorización remota por cuidadores) y por los aspectos físicos del propio dispositivo. Algunos de ellos tienen la posibilidad de poder conectar con bombas subcutáneas de insulina y modificar la liberación de insulina por la misma en función de los valores de glucosa.
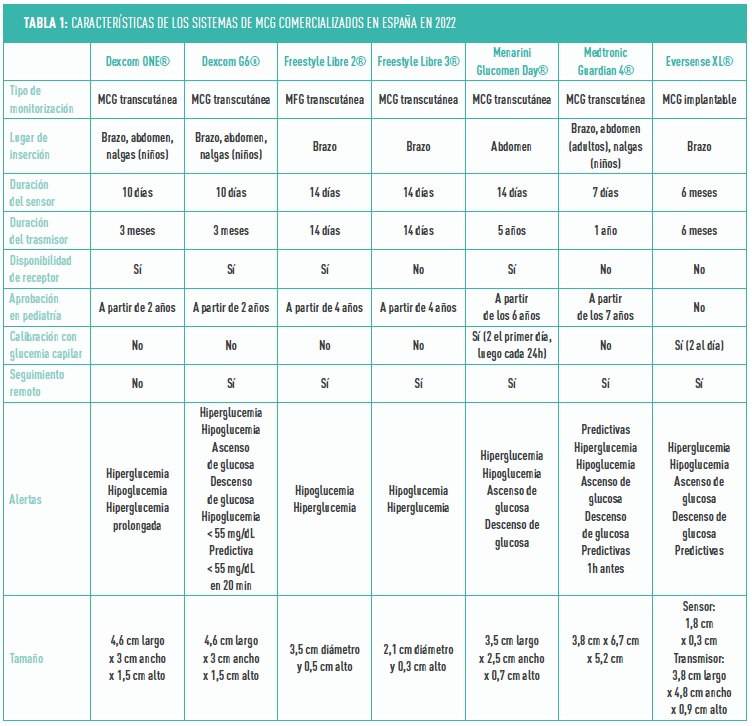
La Tabla 1 muestra las principales características de cada dispositivo.
Conclusión
Los sistemas de MCG constituyen una herramienta que ha cambiado el abordaje de la diabetes, permitiendo mejorar el control glucémico y reducir el número de hipoglucemias gracias a una adecuada gestión de la información que proporcionan. Esta tecnología presenta en estos momentos un desarrollo exponencial y los sistemas actuales se diferencian entre sí no solo por su tamaño o duración del sensor, sino por factores más complejos como la precisión, exactitud y alertas. Es fundamental una adecuada educación terapéutica para que las personas con diabetes puedan sacar el máximo partido de esta tecnología.
Bibliografía recomendada
- American Diabetes Association. Diabetes Technology: standards of medical care in diabetes 2022. Diabetes Care 2022; 45(S1): S97-112.
- Holt RI, DeVries H, Hess-Fischl A, Hirsch I, Kirkman S, Klupa T et al. The management of type 1 diabetes in adults. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2021; 44: 2589-625.
- Beck RW, Riddlesworth T, Ruedy K, Ahmann A, Bergenstal R, Haller S et al. Effect of continuous glucose monitoring on glycemic control in adults with type 1 diabetes using insulin injections: the DIAMOND randomized clinical trial. JAMA 2017; 317: 371-8.
- Heinemann L, Freckmann G, Ehrmann D, Faber-Heinemann G, Guerra S, Waldenmaier D et al. Real-time continuous glucose monitoring in adults with type 1 diabetes and impaired hypoglycemia awareness or severe hypoglycemia treated with multiple daily injections (HypoDE): a multicenter, randomized controlled trial. Lancet 2018; 391: 1367-77.
- Danne T, Nimri R, Battelino T, Bergenstal R, Close KL, DeVries H et al. International consensus on use of continuous glucose monitoring. Diabetes Care 2017; 40: 1631-40.
- Bergenstal R, Simonson G, Heinemann L. More green, less red: how color standardization may facilitate effective use of CGM data. J Diabetes Sci Technol 2022; 16: 3-6.
- Battelino T, Danne T, Bergenstal R, Amiel S, Beck R, Biester T et al. Clinical targets for continuous glucose monitoring data interpretation: recommendations from the international consensus on time in range. Diabetes 2019; 42: 1593-603.
- Bellido V, Pinés-Corrales PJ, Villar-Taibo R, Ampudia-Blasco FJ. Time-in-range for monitoring glucose control: is it time for a change? Diabetes Res Clin Pract 2021; 177: 108917.







