La diabetes tipo 1 (DM1) es una enfermedad autoinmune caracterizada por la pérdida de células beta del páncreas que secretan insulina mientras que la diabetes tipo 2 (DM2) es una enfermedad metabólica multifactorial caracterizada fundamentalmente por la resistencia a la insulina, entre otros defectos. Esta última es la forma más frecuente de diabetes en la población adulta. Los dos tipos de diabetes pueden afectar a múltiples órganos y tejidos incluido el sistema musculoesquelético ocasionando un fuerte impacto en la calidad de vida. Es muy importante reconocer esta patología porque su tratamiento ayuda a prevenir el dolor y la discapacidad.
La prevalencia de síndromes musculoesqueléticos que afectan al miembro superior, especialmente los que implican a la mano y al hombro, es más alta en pacientes con diabetes mellitus que en pacientes controles según los estudios realizados afectando a más del 40% de las personas con diabetes y se correlacionan con la duración de la enfermedad, pero no con el tipo de diabetes (1). Estos síndromes son consecuencia de cambios patológicos en la microvascularización, tejido conjuntivo y nervios periféricos posiblemente por acumulación de productos finales de la glicación (AGEs) si bien dicho mecanismo no está claramente establecido (2).
Las personas con diabetes son más propensas a padecer tendinopatías sobre todo en el miembro superior y éstas responden peor al tratamiento.
MANO
Los síndromes musculoesqueléticos que afectan a la mano en pacientes con diabetes son muy comunes y se incluyen los siguientes:
1.- SÍNDROME DEL TÚNEL CARPIANO
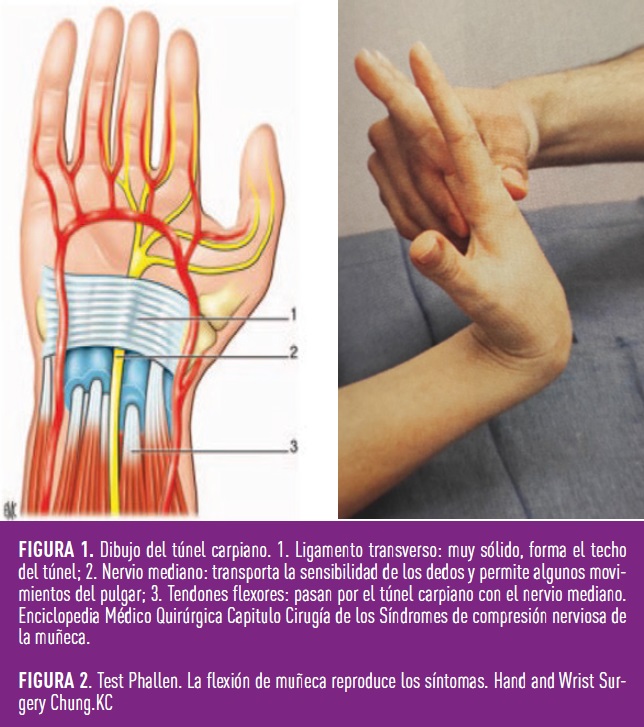
Es una afección caracterizada por dolor y parestesias o entumecimiento de la mano de predominio nocturno causado por compresión del nervio mediano a su paso por debajo del ligamento transverso del carpo en la muñeca (Figura 1). El diagnóstico es habitualmente clínico mediante pruebas como la prueba de Phallen (Figura 2) y confirmándose mediante electromiografía. La diabetes se considera un factor de riesgo para sufrir esta patología que está presente hasta en el 20% de los pacientes con diabetes encontrando un riesgo similar para los pacientes con DM1 que para los que presentan DM2. Se asocia con la duración de la enfermedad, pero no con el control metabólico, la existencia de nefropatía o retinopatía (3). Es esencial conocer si los síntomas se deben solo a la compresión del nervio o existe una polineuropatía diabética concomitante o mononeuropatía asintomática. Su tratamiento es similar a las personas sin diabetes con esta patología, intentando primero un manejo conservador con ortesis de muñeca y precisando cirugía mediante liberación del nervio en los casos que no mejoran o aquellos con compresión grave. Los pacientes con diabetes tienen los mismos resultados tras la liberación quirúrgica que los que no tienen diabetes. La intolerancia al frío mejora con el tiempo en los pacientes con diabetes igual que en los que no presentan diabetes lo que sugiere el potencial de regeneración de las pequeñas fibras nerviosas al descomprimir el nervio (4)
2.- LIMITACIÓN DEL MOVIMIENTO ARTICULAR (queiroartropatía)
Es una entidad caracterizada por limitación en la movilidad de las articulaciones sobre todo en las pequeñas de los dedos y manos. El riesgo de padecerlo aumenta con los valores altos de la hemoglobina glicada y con la duración de la diabetes.
3.- CONTRACTURA DE DUPUYTREN
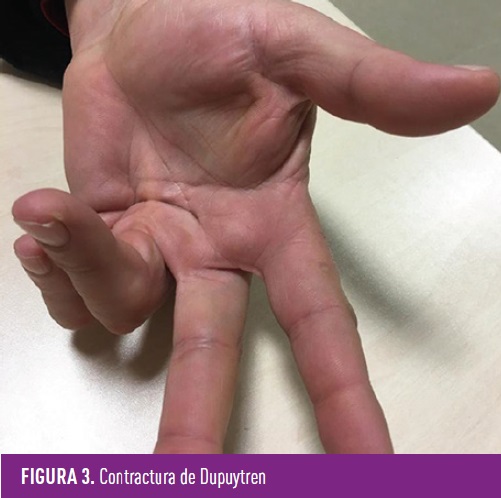
Es una enfermedad caracterizada por engrosamiento o fibrosis de la fascia palmar de la mano (Figura 3). Habitualmente se inicia con un nódulo con aparición posterior de una cuerda o banda de fibrosis pre-tendinosa causando retracción y flexión progresiva de los dedos con limitación para realizar las actividades de la vida diaria (dificultad para lavarse, el dedo se queda enganchado al meter la mano en el bolsillo, o caída de objetos de la mano). Su prevalencia aumenta con la edad y la duración de la diabetes, aunque también se puede asociar a factores genéticos o enfermedad hepática. Los dedos más frecuentemente afectados son el cuarto y el quinto y puede precisar de tratamiento quirúrgico para extirpar la cuerda causante de la retracción.
4.- DEDOS EN RESORTE (tenosinovitis flexora estenosante)
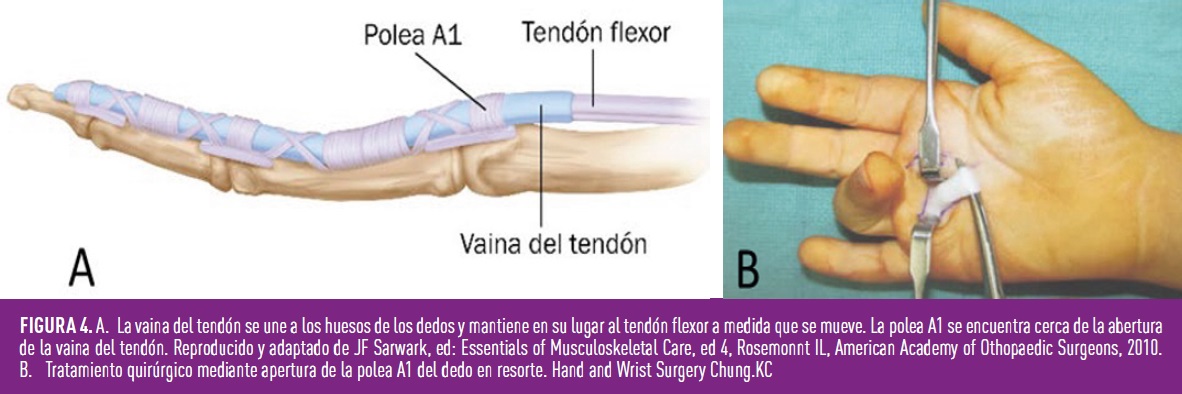
La tenosinovitis del tendón flexor de la mano está descrita en el 5-20% de pacientes con diabetes y se caracteriza por la formación de un nódulo palpable con engrosamiento a nivel de la polea del tendón ocasionando el bloqueo de este (Figura 4 A y B). El dedo medio, anular y pulgar son los más frecuentemente afectados y con frecuencia es bilateral. La prevalencia del dedo en resorte se relaciona con la duración de la diabetes, pero no con su control metabólico, y en pacientes con diabetes es más frecuente la afectación de varios dedos a la vez (5). La respuesta al tratamiento ya sea mediante infiltración con corticoides o mediante la cirugía, puede tener resultados más pobres en las personas con diabetes.
5.- ESCLERODACTILIA DIABÉTICA
Se trata de una alteración que hace referencia a un engrosamiento de la piel sobre todo en el dorso de los dedos con aspecto de “cera” simulando a la esclerodermia. Se puede asociar a rigidez articular, pero no presenta ulceraciones ni fenómeno de Raynaud (cambio de coloración en los dedos como respuesta al frío o al estrés). Dichos cambios se relacionan con la duración de la enfermedad sin existir un tratamiento específico.
HOMBRO
El dolor en el hombro es un síntoma muy frecuente en los pacientes con diabetes. Dos tipos principales de síndromes se describen: el hombro congelado y la patología del manguito rotador
1.- HOMBRO CONGELADO (CAPSULITIS ADHESIVA)
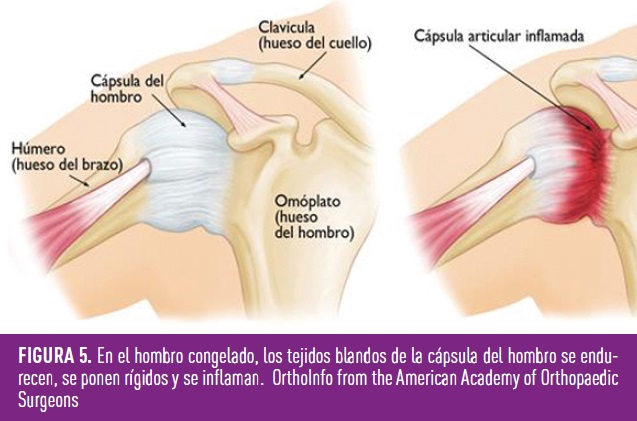
Se trata de una progresiva limitación en la movilidad activa y pasiva del hombro asociada a dolor severo sin antecedente traumático y con radiografías sin alteraciones relevantes a nivel óseo (Figura 5). Los pacientes con diabetes tienen una mayor prevalencia y un curso de la enfermedad más prolongado que los casos idiopáticos (6). Ocurre en hasta el 20-30% de pacientes con diabetes respecto al 5% en la población sin diabetes y es más frecuente que la sufran de manera bilateral. Los pacientes con retinopatía diabética, rigidez articular y contractura de Dupuytren, así como las personas con diabetes con peor control metabólico tienen mayor riesgo de desarrollarla (7). El tratamiento es similar a los pacientes de la población general si bien el resultado de la cirugía mediante liberación artroscópica puede no ser tan favorable.
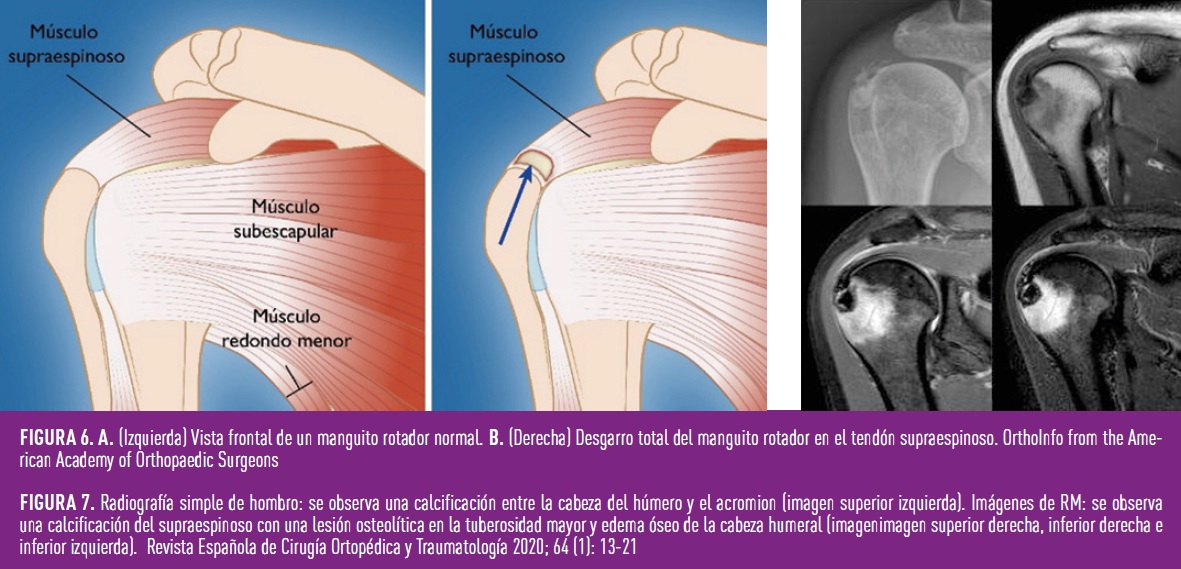
2.- TENDINOPATÍA DEL MANGUITO ROTADOR
El manguito rotador es un conjunto de tendones que proporcionan la movilidad de la articulación del hombro (Figura 6 A). La patología de estas estructuras presenta una alta prevalencia entre la población general, y es más frecuente entre los pacientes con diabetes. El tendón del supraespinoso es el más frecuentemente afectado provocando dolor sobre todo con las actividades que implican levantar la mano por encima de la cabeza (Figura 6 B). Los pacientes con diabetes tienen más riesgo de asociar la existencia de calcificaciones (Figura 7) y la hiperglucemia mantenida perjudica la cicatrización del tendón al hueso en los casos de reparación quirúrgica (8)
TENDINOPATÍAS
Algunas tendinopatías frecuentes en los pacientes diabéticos además de la tendinopatía del hombro son:
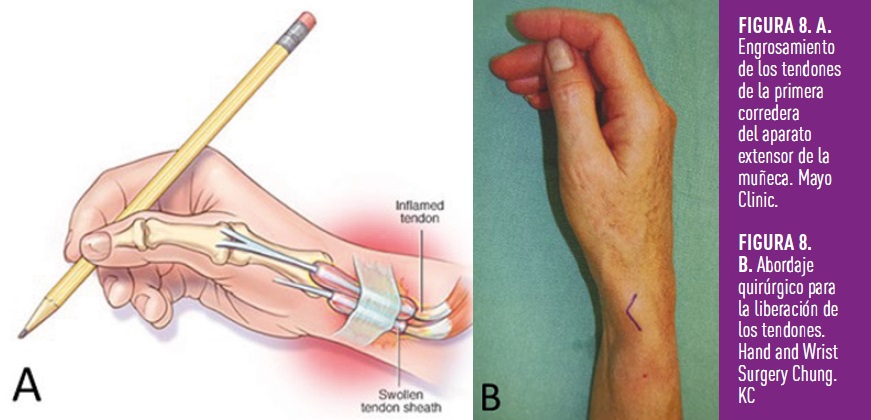
1.- Tendinitis o tenosinovitis estenosante de Quervain
Se origina por la inflamación y roce de los tendones abductor largo del pulgar y extensor corto del pulgar a su paso por la muñeca (Figura 8 A). Origina dolor a nivel de la estiloides radial y el tratamiento recomendado inicialmente es conservador con fisioterapia o infiltraciones recurriendo a la cirugía mediante liberación del primer compartimento extensor en los casos persistentes. (Figura 8 B)
2.- Epicondilitis lateral (codo de tenista) y epicondilitis medial (codo de golfista)
Afecta a las inserciones musculares en el lado lateral o medial del codo respectivamente. El tratamiento de ambas se basa fundamentalmente en medidas no quirúrgicas como fisioterapia, cinchas de protección, ondas de choque o infiltraciones cortico-anestésicas, aunque éstas últimas suelen reservarse más para casos agudos, estando en desuso cuando existe cronicidad. En los casos refractarios al tratamiento puede realizarse una liberación quirúrgica de la inserción tendinosa o una liberación fascial.

ARTROPATÍA NEUROPÁTICA
La diabetes mellitus es la enfermedad más frecuentemente asociada a artropatía neuropática o artropatía de Charcot en el mundo occidental. Afecta sobre todo a pacientes con diabetes de larga evolución con neuropatía periférica añadida, tanto en el tipo 1 como en el 2. Se produce una pérdida de sensibilidad que junto a factores de alteración en la vascularización originan una destrucción progresiva y crónica de la articulación siendo más afectadas las articulaciones del miembro inferior (tobillo y pie). El tratamiento comienza con medidas conservadoras como plantillas u ortesis, reservándose la cirugía para casos graves y evolucionados, generalmente la artrodesis (fijación articular definitiva).
OTROS TRASTORNOS RELACIONADOS CON LA DIABETES
1.- ARTROSIS
Según algunos estudios, la diabetes tipo 2 puede afectar al cartílago articular y hoy en día se considera un factor independiente de riesgo de artrosis. Sin embargo, esta asociación no ha podido ser demostrada en la diabetes tipo 1 (9)
2.- FRAGILIDAD ÓSEA
Recientes estudios han demostrado que la densidad de hueso trabecular es más baja en pacientes con diabetes tipo 1 que en la población sin diabetes, lo que sugiere que el grado de control de la glucosa pueda utilizarse para evaluar el riesgo de fracturas en la DM1 (10)
3.- HIPEROSTOSIS ESQUELÉTICA IDIOPÁTICA DIFUSA
Es un trastorno no inflamatorio de causa desconocida que se caracteriza por la calcificación y osificación de ligamentos espinales de la columna vertebral y entesis (zonas de inserción de los tendones en el hueso) tanto de la extremidad superior como de la inferior. Su prevalencia podría estar aumentada en pacientes con diabetes.

CONCLUSIONES DE LOS AUTORES
La diabetes mellitus es una afección muy extendida en el mundo y cada vez son más los pacientes que llegan a edades muy avanzadas y con una enfermedad de muchos años de evolución. En nuestra experiencia hemos atendido a gran variedad de pacientes con diferentes entidades anteriormente descritas y, como opinión de los autores de este artículo, los resultados del tratamiento quirúrgico han sido favorables y, en general, equiparables a los de los pacientes sin diabetes. En las personas con diabetes hay que tener especial cuidado en el tratamiento de los tejidos blandos para evitar complicaciones como la desvitalización, el retardo en la cicatrización, la necrosis o la infección.
Como conclusión, es muy importante realizar un diagnóstico de diabetes de los pacientes que acuden a consulta con alguna de las entidades mencionadas y que nunca han sido diagnosticados de diabetes. Si bien es cierto que muchas de estas patologías pueden presentarse de forma aislada, en los casos refractarios al tratamiento o en los que se asocian varias entidades, se podría plantear realizar un control analítico para descartar una diabetes subyacente.
REFERENCIAS
- Cagliero E, Apruzzese W, Perlmutter GS, Nathan DM. Musculoskeletal disorders of the hand and shoulder in patients with diabetes mellitus. Am J Med 2002; 112:487
- Brownlee M, Cerami A, Vlassara H. Advanced glycosylation end products in tissue and the biochemical basis of diabetic complications. N Engl J Med 1988; 318:1315
- Gamstedt A, Holm-Glad J, Ohlson CG, Sundstron M. Hand abnormalities are strongly associated with the duration of diabetes mellitus. J Intern Med 1993; 234:189
- Thomsen NOB, Cederlund R, Andersson GS, Rosén I, Björk J, Dahlin LB. Carpal Tunnel Release in Patients with Diabetes: A 5-Year Follow-Up with matched controls. Journal of Hand Surgery Am Vol 39, April 2014
- Kameyama M, Meguro S, Funae O, et al. The presence of limited joint mobility is significantly associated with multiple digit involvement by stenosing flexor tenosynovitis in diabetics. J Rheumatol 2009; 36:1686
- Gordon JA, Farooqi AS, Rabut E, Huffman GR, Schug J, Kelly JD, et al. Evaluating whole-genome expression differences in idiopathic and diabetic adhesive capsulitis J Shoulder Elbow Surg (2022) 31, el-el3
- Chan , Ho BS, Alvi HM, Saltzman MD, Marra G. The relationship between the incidence of adhesive capsulitis and hemoglobin A1c J Shoulder Elbow Surg (2017) 26, 1834-1837
- Bedi A, Fox AJS, Harris PE, Deng XH, Ying L, Warren RF, Rodeo SA. Diabetes mellitus impairs tendon-bone healing after rotator cuff repair. J Shoulder Elbow Surg (2010) 19, 978-988
- Courties A, Sellam J. Osteoarthritis, and type 2 diabetes mellitus: What are the links?. Diabetes Research and Clinical Practice 122 (2016) 198 – 206
- Pan R, Zhang Y, Zhao Y. Journal Trabecular bone score in type 1 diabetes: a meta-analysis of cross-sectional studies. Orthopaedic Surgery and Research (2023) 18:794







