El reto diario del control prandial en la diabetes
Las complicaciones micro y macrovasculares, a largo plazo, son una causa importante de discapacidad y mortalidad en personas con diabetes tipo 1. En el Diabetes Control and Complications Trial (DCCT), el control glucémico intensivo se asoció con una reducción del 50-76% en el inicio y la progresión de las complicaciones microvasculares. Las guías internacionales recomiendan un seguimiento cercano para lograr y mantener niveles glucémicos controlados, es decir, más de un 70% del tiempo en el rango (TIR) 70-180 mg/dL sin pasar de un 4% de hipoglucemias, para personas con diabetes tipo 1 y 2. A pesar de la mejora continua en la terapia con insulina en los últimos 100 años, muchas personas con diabetes tipo 1 permanecen sin control adecuado. El objetivo de glucosa en el periodo posprandial es a menudo el más difícil de conseguir, incluso con sistemas tan avanzados de administración de insulina como los sistemas integrados de asa cerrada. En el caso de la diabetes tipo 2, la hiperglucemia postprandial es un fenómeno temprano en su historia natural, precediendo a la hiperglucemia en ayunas. La contribución de la glucemia postprandial al control glucémico global es diferente dependiendo del nivel de la HbA1c. La contribución de la glucemia posprandial se incrementa cuanto menor es el nivel de HbA1c. Así, en pacientes con HbA1c entre 7,3 y 8,4%, la hiperglucemia posprandial contribuye en más del 50% a la hiperglucemia diurna total.
La elección del momento de la inyección de insulina antes de las comidas, para adaptarse a la dinámica óptima de glucosa posprandial, es un desafío diario para las personas con diabetes. El objetivo es reducir tanto las excursiones de hiperglucemia postprandial como el riesgo de hipoglucemia postprandial tardía. Es fundamental entender que un porcentaje amplio de personas con diabetes reconocen no usar la insulina con la antelación recomendada por los fabricantes (15 minutos en el caso de análogos de insulina y 30-45 en la insulina regular, según ficha técnica). Nuestros propios datos, obtenidos en vida real mediante el registro automático del capuchón conectado Insulclock© sobre casi 3000 ingestas en 82 personas con diabetes tipo 1, indican que el 63% administraban la insulina con la ingesta ya iniciada (Gómez-Peralta F et al. ATTD Congress 2023). Poder reducir el tiempo previo a la ingesta e incluso minimizar los efectos negativos de una administración retrasada es, por tanto, prioritario para afrontar los retos de la vida diaria de las personas con diabetes tratadas con insulina rápida prandial.
LA CONTRIBUCIÓN DE LA GLUCEMIA POSTPRANDIAL AL CONTROL GLUCÉMICO GLOBAL ES DIFERENTE DEPENDIENDO DEL NIVEL DE LA HBA1C. LA CONTRIBUCIÓN DE LA GLUCEMIA POSPRANDIAL SE INCREMENTA CUANTO MENOR ES EL NIVEL DE HBA1C. ASÍ, EN PACIENTES CON HBA1C ENTRE 7,3 Y 8,4%, LA HIPERGLUCEMIA POSPRANDIAL CONTRIBUYE EN MÁS DEL 50% A LA HIPERGLUCEMIA DIURNA TOTAL
El uso generalizado de la monitorización continua de la glucosa también está mejorando el control glucémico (8). Esta técnica está llamada a convertirse en el estándar de oro para una investigación clínica en diabetes tipo 1, particularmente para la comparación entre nuevas insulinas. Esta metodología es clave para detectar diferencias entre intervenciones como las insulinas prandiales, en un contexto complejo como el control glucémico en diabetes tipo 1, que incluye otras insulinas, comidas y muchos otros factores interferentes.
El papel de la insulina rápida en el control glucémico
En individuos sin diabetes, la insulina prandial constituye aproximadamente 50% de la producción pancreática diaria total. La mayor parte de la insulina prandial se secreta dentro de la primera hora después de la comida. En un tratamiento ideal, esta proporción respecto a la insulina total y este perfil farmacocinético sería el modelo.
En las últimas décadas, el foco en el análisis de la efectividad de las insulinas rápidas se ha puesto en la excursión hiperglucémica postprandial y, por tanto, en las 2 primeras horas tras la inyección, por su posible efecto acumulativo en el riesgo de complicaciones de la diabetes a largo plazo. Sin embargo, la dinámica postprandial debería incluir las 5-6 horas siguientes a la inyección para evaluar no sólo el pico postprandial sino el riesgo de hipoglucémica tardía. En primer lugar, porque este riesgo es frecuente y preocupante en vida real. Pero, en segundo lugar, también porque la hipoglucemia es una causa fundamental de hiperglucemia posterior por la frecuente, y difícilmente evitable, sobre corrección. Una insulina con un perfil farmacocinético y farmacodinámico más parecido al fisiológico (rápido y corto) se adaptaría mejor al efecto de las ingestas habituales y mejoraría tanto el pico de la excursión hiperglucémica como reduciría el riesgo de hipoglucemia postprandial tardía, a partir de las 3 horas de la inyección. La insulina regular se aleja mucho de este perfil. Los análogos de insulina rápida posteriores (lispro, aspártica y glulisina) lo han mejorado, pero siguen estando lejos de ese perfil óptimo y requieren la administración con antelación al comienzo de la comida.
EN LAS ÚLTIMAS DÉCADAS, EL FOCO EN EL ANÁLISIS DE LA EFECTIVIDAD DE LAS INSULINAS RÁPIDAS SE HA PUESTO EN LA EXCURSIÓN HIPERGLUCÉMICA POSTPRANDIAL Y, POR TANTO, EN LAS 2 PRIMERAS HORAS TRAS LA INYECCIÓN, POR SU POSIBLE EFECTO ACUMULATIVO EN EL RIESGO DE COMPLICACIONES DE LA DIABETES A LARGO PLAZO
Insulinas “ultrarrápidas”: FIASP y ULRI
El desarrollo de los análogos de insulina rápida de segunda generación, llamados “ultrarrápidos”, pretende mejorar los resultados de los análogos de primera generación. (FIGURA 1). Actualmente, dos análogos “ultrarrápidos” o de segunda generación diferentes, insulina Fast-acting insulin aspart (Fiasp©) e insulina Ultra-rapid lispro (URLi) se han comercializado internacionalmente. Actualmente, sólo la primera está disponible en España.
Faster aspart contiene dos excipientes adicionales, niacinamida y L-arginina. La niacinamida actúa para aumentar el flujo sanguíneo subcutáneo para mejorar la absorción, mientras que el aminoácido L-arginina sirve como agente estabilizador.
Ultra-rapid lispro (URLi) contiene los excipientes citrato y treprostinil. El citrato mejora la permeabilidad vascular en el lugar de la inyección, mientras que el treprostinil acelera la absorción de lispro al aumentar la vasodilatación local sin exposición sistémica medible.
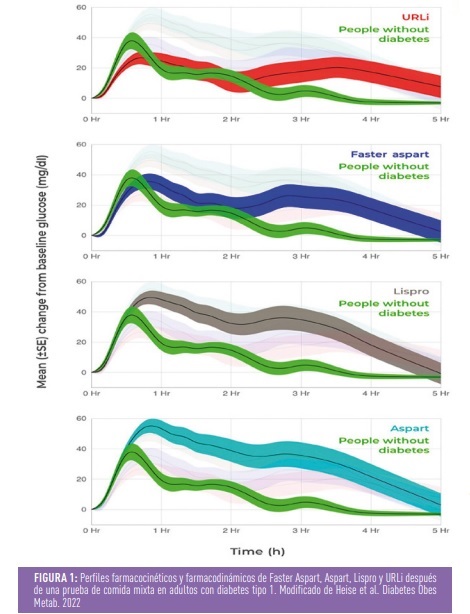
Los estudios farmacocinéticos y farmacodinámicos con FIASP y ULri han mostrado un perfil más rápido y corto que los análogos de insulina rápida de primera generación, si bien sigue estando alejado de los datos de producción de insulina endógena en sujetos sin diabetes, por lo que no parece recomendable el nombre de insulinas “ultrarrápidas”.
Los ensayos recientes de fase 3 en diabetes tipo 1 y tipo 2 muestran que la FIASP en comparación con la aspart convencional, logró menos excursiones de glucosa postprandial. Se ha encontrado que URLi es superior a los análogos tradicionales para controlar la glucosa posprandial en adultos con diabetes utilizando múltiples inyecciones diarias e infusión continua de insulina.
Nuestros propios datos, obtenidos en vida real mediante el registro automático del capuchón conectado Insulclock© sobre casi 3000 ingestas en 82 personas con diabetes tipo 1, indican que el uso de una insulina rápida de segunda generación (Fiasp©) puede reducir significativamente el pico postprandial y hasta un 40% el riesgo de hipoglucemia postprandial tardía, incluso en inyecciones retrasadas, respecto a los análogos de insulina rápida de primera generación. (Gómez-Peralta F et al. ADA Congress 2023).
LAS NUEVAS INSULINAS RÁPIDAS DE SEGUNDA GENERACIÓN PUEDEN MEJORAR LA DINÁMICA POSTPRANDIAL INCLUSO CUANDO SE ADMINISTRAN CON LA COMIDA INICIADA
Comentario final.
El control óptimo del periodo postprandial es un objetivo complejo para las personas con diabetes que usan insulina rápida prandial. La correcta evaluación de este periodo, debería incluir no sólo la valoración de la excursión hiperglucémica postprandial inmediata, sino también la evolución del período postprandial tardío (entre 2 y 5 horas tras la inyección). En este periodo es especialmente importante reducir el riesgo de hipoglucemia postprandial tardía. Si bien sigue siendo recomendable, en condiciones normales, adelantar el momento de inyección al menos 15 minutos a la ingesta, en vida real esto resulta difícilmente esperable. Las nuevas insulinas rápidas de segunda generación (denominación más correcta que la de “ultrarrápidas) pueden mejorar la dinámica postprandial incluso cuando se administran con la comida iniciada, reduciendo tanto el riesgo de hiperglucemia postprandial inmediata como de hipoglucemia postprandial tardía. Por ello, se convierten en opciones preferenciales tanto en sujetos con regímenes de terapia de insulina multidosis como sistemas integrados de administración de insulina.
Bibliografía
- Battelino T, Danne T, Bergenstal RM, Amiel SA, Beck R, Biester T, et al. Clinical Targets for Continuous Glucose Monitoring Data Interpretation: Recommendations From the International Consensus on Time in Range. Diabetes Care. 2019 Aug 1;42(8):1593–603.
- EMA. Humalog [Internet]. European Medicines Agency. 2018 [cited 2023 Jan 16]. Available from: https://www.ema.europa.eu/en/medicines/human/EPAR/humalog
- Foster NC, Beck RW, Miller KM, Clements MA, Rickels MR, DiMeglio LA, et al. State of Type 1 Diabetes Management and Outcomes from the T1D Exchange in 2016–2018. Diabetes Technology & Therapeutics. 2019 Feb;21(2):66–72.
- Gomez-Peralta F, Dunn T, Landuyt K, Xu Y, Merino-Torres JF. Flash glucose monitoring reduces glycemic variability and hypoglycemia: real-world data from Spain. BMJ Open Diabetes Research & Care. 2020 Mar;8(1):e001052.
- Gómez-Peralta F, Menéndez E, Conde S, Conget I, Novials A, en nombre de la SED y de los investigadores del estudio SED1. Clinical characteristics and management of type 1 diabetes in Spain. The SED1 study. Endocrinol Diabetes Nutr (Engl Ed). 2021 Mar 2;S2530-0164(21)00003-3.
- Home PD. The pharmacokinetics and pharmacodynamics of rapid-acting insulin analogues and their clinical consequences. Diabetes, Obesity and Metabolism. 2012;14(9):780–8.
- Kildegaard J, Buckley ST, Nielsen RH, Povlsen GK, Seested T, Ribel U, et al. Elucidating the Mechanism of Absorption of Fast-Acting Insulin Aspart: The Role of Niacinamide. Pharm Res. 2019 Mar;36(3):49.
- Klaff L, Cao D, Dellva MA, Tobian J, Miura J, Dahl D, et al. Ultra rapid lispro improves postprandial glucose control compared with lispro in patients with type 1 diabetes: Results from the 26-week PRONTO-T1D study. Diabetes, Obesity and Metabolism. 2020;22(10):1799–807.
- Lachin JM, Genuth S, Nathan DM, Zinman B, Rutledge BN. Effect of Glycemic Exposure on the Risk of Microvascular Complications in the Diabetes Control and Complications Trial—Revisited. Diabetes. 2008 Apr 1;57(4):995–1001.
- Leohr J, Dellva MA, Coutant DE, LaBell E, Heise T, Andersen G, et al. Pharmacokinetics and Glucodynamics of Ultra Rapid Lispro (URLi) versus Humalog® (Lispro) in Patients with Type 2 Diabetes Mellitus: A Phase I Randomised, Crossover Study. Clin Pharmacokinet. 2020 Dec;59(12):1601–10.
- Monnier L, Lapinski H, Colette C. Contributions of Fasting and Postprandial Plasma Glucose Increments to the Overall Diurnal Hyperglycemia of Type 2 Diabetic Patients: Variations with increasing levels of HbA1c. Diabetes Care. 2003 Mar 1;26(3):881–5.
- Owens DR, Bolli GB. The continuing quest for better subcutaneously administered prandial insulins: a review of recent developments and potential clinical implications. Diabetes, Obesity and Metabolism. 2020;22(5):743–54.
- Polonsky KS, Given BD, Van Cauter E. Twenty-four-hour profiles and pulsatile patterns of insulin secretion in normal and obese subjects. J Clin Invest. 1988 Feb;81(2):442–8.
- Warren M, Bode B, Cho JI, Liu R, Tobian J, Hardy T, et al. Improved postprandial glucose control with ultra rapid lispro versus lispro with continuous subcutaneous insulin infusion in type 1 diabetes: PRONTO-Pump-2. Diabetes, Obesity and Metabolism. 2021;23(7):1552–61.
- Weinzimer SA, Bailey RJ, Bergenstal RM, Nimri R, Beck RW, Schatz D, et al. A Comparison of Postprandial Glucose Control in the Medtronic Advanced Hybrid Closed-Loop System Versus 670G. Diabetes Technology & Therapeutics [Internet]. 2022 Jul 28 [cited 2023 Jan 19]; Available from: https://www.liebertpub.com/doi/10.1089/dia.2021.0568







