“El primer uso clínico de la insulina tuvo lugar en enero de 1922. Leonard Thompson, un joven de 14 años diagnosticado de diabetes dos años antes, estaba ingresado en el Toronto General Hospital en estado grave a causa de la enfermedad. Las investigaciones de Banting y Best culminadas en el verano de 1921 con el aislamiento de la insulina activa, permitieron probar con éxito el primer tratamiento eficaz para la diabetes tipo 1. La glucemia se redujo de 520 a 120 mg/dl. La glucosuria disminuyó desde 71 a 9 gramos en 24 horas. Desapareció la cetonuria. El paciente experimentó un bienestar indudable, recuperando su movilidad y actividad. Fue el primer paciente tratado con éxito y sin efectos secundarios y, con ello, se consiguió evitar el peligroso coma diabético. Antes de la utilización clínica de la insulina morían por coma diabético entre el 40% y el 80% de los pacientes, pero a partir de su uso generalizado este indicador disminuyó notablemente y la esperanza de vida de las personas con diabetes mellitus mejoró muchísimo” (1)
“Nos parece entrañable la anécdota recogida por el Dr. Kroll cuando comentaba refiriéndose al Dr. Joslin que – solía contar los días que vivían los niños con diabetes – Esa aseveración cobró fuerza después de un episodio ocurrido en las consultas de la Clínica Joslin en los años cuarenta del siglo XX, cuando un paciente infantil empezó a armar mas jaleo de lo normal. El Dr. Joslin se acercó y le dijo: Haz todo el ruido que quieras. Nos encanta tener niños ruidosos por aquí. Llevábamos muchos años sin tener niños normales. Estaban muy callados y después de una o dos visitas no regresaban” (2).
Podemos afirmar que la insulina, hormona producida en las células beta de los islotes de Langerhans que forman parte del páncreas endocrino, es esencial para la supervivencia de nuestra especie. No podemos sobrevivir sin insulina.
Durante el desarrollo embrionario y fetal, la insulina materna y la insulina fetal son imprescindibles para la progresión del embarazo. La placenta, órgano esencial durante este periodo, es un tejido insulino-dependiente y para su correcto funcionamiento necesita la interacción con la insulina materna (3). La insulina es la hormona del crecimiento por excelencia durante el desarrollo fetal, promueve los depósitos de carbohidratos, lípidos y proteínas en los tejidos, así como la captación de glucosa por los mismos que es la fuente principal de obtención de energía en el feto. Esta insulina procede del páncreas fetal desde las 12 semanas y estimula el crecimiento y desarrollo de forma directa y a través de otros factores de crecimiento de tipo insulínico (IGF-2), sintetizados en el hígado. Los niveles excesivos de insulina fetal asociados a situaciones de hiperglucemia materno-fetal condicionan la aparición de macrosomía (excesivo peso y longitud del recién nacido) que es una reconocida complicación del embarazo en mujeres con diabetes tipo 1, tipo 2 y en menor grado, en las que presentan diabetes gestacional. La deficiencia de insulina fetal y/o su falta de efecto se asocia a la alteración del desarrollo conocida como “niños pequeños para la edad gestacional”, recién nacidos con estado nutricional deficitario y con alto riesgo de desarrollar diabetes en su vida adulta (4).
También la insulina es esencial para alcanzar un correcto desarrollo cerebral. El incremento del tamaño y peso del nuestro cerebro y de la interconectividad neuronal, está en relación directa con la evolución de nuestra especie hasta llegar al homo sapiens (5). Hoy sabemos, a ciencia cierta, que el tejido cerebral depende de la insulina para su normal desarrollo. Se han descrito receptores de insulina en prácticamente todas las estructuras del sistema nervioso central y son especialmente relevantes en las áreas implicadas en la regulación de la ingesta de alimentos y de la sensación de saciedad, así como en áreas hipotalámicas implicadas en la regulación hormonal (6).
La importancia de la insulina en el desarrollo y aparición de la diabetes mellitus ha sido y es un tema apasionante en el que continuamente estamos ampliando nuestro conocimiento. Hasta 1889 la relación entre el páncreas y la diabetes no estaba clara. Los experimentos extirpando el páncreas en perros, permitieron demostrar que este órgano era esencial para la supervivencia y que de él dependía la regulación de los niveles de glucosa en la sangre. “Cuando al día siguiente de la intervención, Minkowski entro en el laboratorio para comprobar la evolución de los animales operados, lo encontró sucio, con un penetrante mal olor y con demasiadas moscas revoloteando por las instalaciones. Se quejó de la falta de limpieza a su ayudante y este le repuso que no dejaban de orinar y que manifestaban una extraordinaria sed. Con el transcurso del tiempo también se comprobó que perdían peso de forma creciente a pesar de que su apetito era insaciable” Minkowski dejó escrito lo siguiente: “Tras la pancreatectomía total los perros se vuelven diabéticos. No se trata de una glucosuria transitoria, sino que se corresponde con la forma mas grave de diabetes en humanos”. Minkowski publico tiempo después su libro “El Coma Diabético” en el que recoge sus investigaciones sobre el papel que desempeña la falta de insulina y el exceso del ácido beta-hidroxi-butírico causante de la cetoacidosis (7). En la diabetes tipo 1 está perfectamente claro desde entonces que la carencia de insulina es la causa principal de la enfermedad.
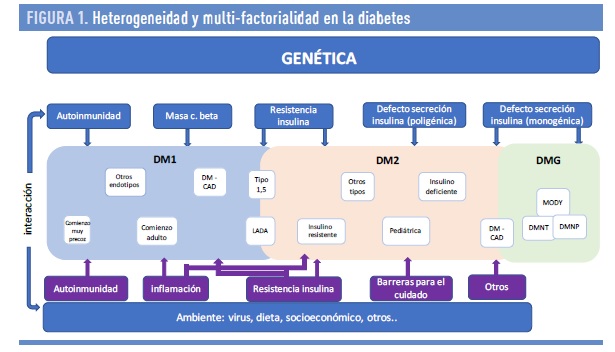
Los distintos tipos de diabetes a los que nos enfrentamos en la práctica clínica diaria nos han permitido aprender que estamos frente a un conjunto de situaciones en las que el nexo común es la hiperglucemia en cuya aparición intervienen múltiples factores. La heterogeneidad también desdibuja las distinciones clásicas entre tipos de diabetes y ha llevado a la definición de categorías adicionales, como diabetes autoinmune latente en adultos (LADA), diabetes tipo 1,5 y diabetes propensa a la cetosis (CAD). Además, la diabetes monogénica comparte muchas características con la diabetes tipo 1 y tipo 2, lo que dificulta el diagnóstico.
En la reciente revisión de María J. Redondo y colaboradores (8) de la que hemos tomado la Figura 1, explican la interacción entre factores genéticos (asociados a la herencia) y factores no hereditarios (alimentación, pobreza social y económica, virus…) que afectan a los diferentes mecanismos de autoinmunidad (con aparición de anticuerpos que destruyen las células beta), menor dotación de células beta, resistencia a la insulina en los tejidos diana, alteraciones en la secreción de insulina de herencia poligénica (donde están implicados diversos genes) o alteraciones en la secreción de insulina en las formas monogénicas (debidas a un defecto aislado de un solo gen).
La diabetes tipo 1 incluye distintos tipos de pacientes, aquellos en los que aparece muy pronto (antes de los 3 años de vida) frente a los más tardíos e incluso a los que aparece en edades avanzadas. Incluye las formas de diabetes con mayor tendencia a la cetosis (CAD), los pacientes con alteraciones en la autoinmunidad (anticuerpos contra las células beta, anticuerpos contra la insulina, otros…) y los pacientes adultos con autoinmunidad latente (LADA). Estas alteraciones autoinmunes están presentes en la mayoría de las personas con diabetes tipo 1, pero no en todos. En todas estas personas la deficiencia de insulina en términos absolutos comporta una gravedad clínica y la necesidad de utilizar insulina en su tratamiento.
En la diabetes tipo 2 y en la diabetes gestacional, las contribuciones relativas de la resistencia a la insulina y la disfunción de las células beta son heterogéneas y se relacionan con las características demográficas, genéticas y clínicas, con una interacción sustancial a las exposiciones ambientales. Cuando se inicia la diabetes tipo 2 suele dominar la resistencia a la insulina y a lo largo de la evolución se instaura una progresiva deficiencia de insulina (30/70 al inicio frente al 70/30 por encima de los 10-15 años de evolución, deficiencia vs resistencia, respectivamente). El término “diabetes tipo 1,5” se ha utilizado para definir a los adolescentes obesos con un diagnóstico clínico de diabetes tipo 2 que dan positivo en la prueba de autoanticuerpos. Las diabetes monogénicas (diabetes de la madurez de comienzo juvenil – MODY; diabetes neonatal transitoria – DMNT y diabetes neonatal permanente – DMNP) que cursan con deficiencia severa en la producción y secreción de insulina requieren (en su mayoría) tratamiento con insulina al igual que los pacientes diabéticos tipo 2 con largo tiempo de evolución. En algunas formas de diabetes neonatal las alteraciones en el receptor de sulfonilureas (singularmente en los canales de potasio acoplados al funcionamiento de dicho receptor) son responsables de la hiperglucemia y en estas personas es factible el tratamiento con sulfonilureas. En su momento contribuimos a un mejor conocimiento de esta singular estructura presente en las membranas de las células beta (9).
Debemos intentar personalizar los diagnósticos y tratamientos de la forma más individualizada posible, en lo que hoy día llamamos medicina de precisión “no hay enfermedades, sino enfermos”. Ello nos permitirá adaptar los recursos terapéuticos a las necesidades de cada paciente en función del momento en que se encuentre la evolución de su enfermedad (10).
Referencias:
- “Los grandes avances de la medicina”. 2006, Random House Mondadori, S.A. Barcelona. Depósito Legal B. 28418-2006. Página 49.
- Donald M. Barnett y Leo P. Krall. “Historia de la diabetes” en Joslin’s Diabetes Mellitus. Decimocuarta edición. Lippincott, Williams & Wilkins. ISBN 84-609-8172-X (edición en español). 2006, Barcelona. página
- S. Durán García, J. Gómez Nieto y A. Marañón Cabello. “Effect of gestational diabetes on insulin receptors in human placenta” Diabetologia 1979;16, 87-91.
- “Diabetes & Pregnancy”. S. Durán, editor. 1987. Publicaciones de la Universidad de Sevilla. ISBN: 84-7405-381-1.
- “Exploradores: La historia del yacimiento de Atapuerca”. J.M. Bermúdez de Castro. 2012. Random House Mondadori, S.A. Depósito Legal B-6.672-2012. ISBN 978-84-9992-082-5
- S. Durán García “Receptores insulínicos en hipotálamo de rata: localización subcelular y mecanismos de regulación” Monografía de la Serie Universitaria n.º 168. Editada por la Fundación Juan March, Madrid, 1981. ISBN 84-7075-219- 7.
- “Hitos de la Diabetes: del papiro de Ebers a nuestros días” F. Giménez Escribano y R. Benito Marsans. 2003. Editorial Europubli. Viriato 2, 28010 Madrid.
- MJ Redondo, WA Hagopian, R Oram, AK Steck, K Vehik, M Weedon, A et al. “The clinical consequences of heterogeneity within and between different diabetes types”. Diabetologia. 2020,63(10):2040-2048. doi: 10.1007/s00125-020-05211-7.
- S. Durán, D. Bataille y G. Rosselin “Specific binding sites for sulfonylureas in beta cell plasma membranas” en “Glipizide: a worldwide review” Editorial Excerpta Medica (Amsterdam and New York), International Congress Series, 1984, p. 122-135.
- S. Durán García “Tratamiento de las personas con diabetes mellitus: 1968-2018. 50 años de progresos” 25 de febrero del 2018. Discurso de ingreso. Editado por la Real Academia de Medicina y Cirugía de Sevilla. 127 páginas grsanantonio@gmail.com