El síndrome del ovario poliquístico (SOP) es una condición de salud de tipo endocrino y reproductivo que afecta al 10% de las mujeres en edad reproductiva en el mundo (1). El SOP no sólo involucra hormonas reproductivas, sino también hormonas que regulan la glucosa en la sangre, las cuales están asociadas a la resistencia a la insulina, al almacenamiento de grasa o al apetito. El cuadro de síntomas originados por el SOP hace que las mujeres que lo viven presenten cambios en su piel, su pelo, su salud reproductiva, su metabolismo y su salud cardiovascular. Todo esto impacta negativamente en su día a día y en su calidad de vida (2). Realizar cambios en los aspectos del estilo de vida incluida la alimentación, el ejercicio físico, la higiene del sueño y la gestión del estrés, pueden incidir en la mejora de los síntomas del SOP e impactar en la salud de las mujeres que viven con esta condición de salud además de vivir con diabetes.
SOP y diabetes
Actualmente, se estima que existe una prevalencia de SOP en mujeres con diabetes tipo 1 en torno al 25% (3), así como una fuerte asociación de las características típicas del síndrome con este tipo de diabetes. En este caso el factor determinante es el hiperinsulinismo exógeno propio del tratamiento intensivo con insulina con ausencia del aclaramiento hepático que se produce en situaciones fisiológicas, y que expone a tejidos periféricos (incluyendo el tejido ovárico y suprarrenal) a concentraciones elevadas de insulina, y, por lo tanto, incrementa la actividad de las enzimas implicadas en la síntesis de andrógenos (4).
Por otra parte, la prevalencia general de SOP en mujeres con diabetes tipo 2 es de aproximadamente 21%.
La incidencia de SOP en mujeres de 25 a 45 años es mayor que aquellas menores de 25 años (5). Aproximadamente un 25% de mujeres que transitan el periodo de climaterio, presentan alteraciones del metabolismo de los hidratos de carbono que incluyen el desarrollo de prediabetes, diabetes tipo 2 y diabetes gestacional (6). En el embarazo, las mujeres con SOP comparadas con aquellas que no lo presentan, tienen dos veces más riesgo de desarrollar diabetes gestacional (7).
Actualmente, no se cuenta con evidencia suficiente del impacto sobre la gestión metabólica de la diabetes en las mujeres con SOP, pero no cabe duda de que se puede hacer mucho si se conoce esta prevalencia y este grupo de población para dar atención a nivel de prevención de la diabetes y atención a ésta de ya presentarla, en la medida de lo posible a través de un abordaje interdisciplinar.
¿Qué es el SOP?
El SOP está considerado como un desajuste hormonal multifactorial caracterizado por un cuadro clínico heterogéneo determinado por diferentes signos y síntomas lo que dificulta su diagnóstico, pues existen factores genéticos y hormonales que desempeñan un papel crucial en su aparición. El National Institute of Health (NIH) y el consenso de Rotterdam (8) definió que para diagnosticar un SOP deben cumplirse dos de los tres siguientes criterios:
- Disfunción ovárica. Oligoovulación u ovulación escasa/anovulación y/o quistes en los ovarios: ovulación menos frecuente de lo habitual o ausente. Se caracteriza por períodos irregulares, ciclos muy largos (incluso más de 40 días) y falta de ovulación regular.
- Signos clínicos o bioquímicos de hiperandrogenismo. Implica que los niveles de hormonas andrógenas son más altos de lo habitual y pueden manifestarse físicamente con: exceso de vello corporal (hirsutismo), acné hormonal y caída excesiva de pelo. Y bioquímicamente con valores alterados en las analíticas como la testosterona, la dehidroepiandrosterona (DHEA), el sulfato de dehidroepiandrosterona (DHEAs) la globulina fijadora de hormonas sexuales (SHBG) o la androstenediona.
- Morfología ovárica poliquística: presencia de 12 o más folículos de 2 a 9 mm en corona radiada en cada ovario o de volumen ovárico agrandando (más de 10 ml). Es suficiente que esto se observe en uno de los ovarios.
El diagnóstico de SOP además de una analítica hormonal, requiere la realización de una historia clínica completa y detallada, pues se trata de una condición metabólica global y no sólo de un problema ginecológico asociado a los ovarios. El diagnóstico se basa en la combinación de sus características clínicas, bioquímicas y ultrasonográficas. El SOP debe ser planteado clínicamente y confirmado bioquímicamente (8).
LA INCIDENCIA DE SOP EN MUJERES DE 25 A 45 AÑOS ES MAYOR QUE AQUELLAS MENORES DE 25 AÑOS. APROXIMADAMENTE UN 25% DE MUJERES, PRESENTAN ALTERACIONES DEL METABOLISMO DE LOS HIDRATOS DE CARBONO QUE INCLUYEN EL DESARROLLO DE PREDIABETES, DIABETES TIPO 2 Y DIABETES GESTACIONAL
Tipos de SOP
Los criterios de Rotterdam dividen el SOP en cuatro fenotipos, dentro de los que destacan dos: uno de tipo clásico o metabólico y otro de tipo adrenal.
- En el perfil clásico las mujeres presentan un perfil de factores de riesgo metabólicos y cardiovasculares elevado en comparación con los otros: mayor resistencia a la insulina y perfil lipídico alterado. Este tipo de SOP es el más común y se observan características como sobrepeso, acné, hirsutismo, cambios de humor y ausencia de menstruación. Este tipo de SOP podría desembocar en una prediabetes.
- Por otro lado, el SOP de tipo adrenal suele darse en mujeres que tienen un peso normal e incluso bajo y no se identifican con los síntomas antes descritos, en este caso, es la respuesta exagerada del eje adrenal la que detiene la ovulación, provoca ciclos irregulares, mantiene una respuesta inmunitaria constante que puede ser causada por el estrés, los tóxicos medioambientales, los disruptores endocrinos, la falta de descanso o la alteración de la permeabilidad intestinal. Este SOP suele estar relacionado con una mala respuesta del organismo al estrés; incluido el estrés metabólico que puede estar causado por una dieta calórica o desequilibrada, esta restricción puede causar fallos en la ovulación y puede existir una amenorrea hipotalámica (8).
Los perfiles de fenotipos mencionados anteriormente presentan características diferentes, con lo cual su tratamiento también debe ser distinto, pues si los abordamos como equivalentes, no se contribuirá en su mejora.

¿Cómo influye el estilo de vida en el abordaje del SOP?
No existe un tratamiento universal para el SOP y, por lo tanto, el tratamiento siempre debe ser individualizado y adaptado a las necesidades de la persona. El tratamiento está orientado a los síntomas y además del tratamiento farmacológico, el asesoramiento sobre el estilo de vida debe proporcionarse en todos los casos. El tratamiento debe ser continúo y dinámico, y adaptado a las circunstancias cambiantes, necesidades personales y expectativas de quien vive con esta condición de salud (9).
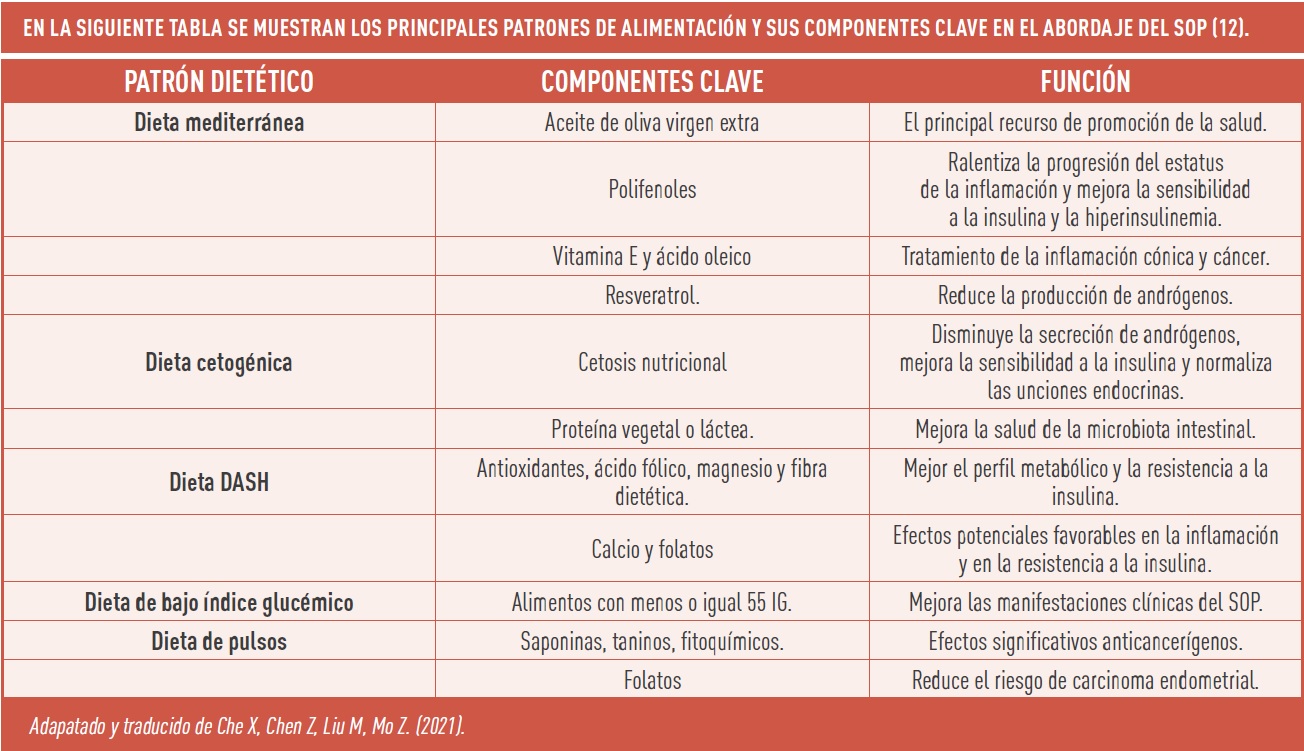
Alimentación
La reducción del contenido calórico de la dieta y la presencia de alimentos con bajo índice glucémico han mostrado disminuir la resistencia a la insulina, la insulina en ayunas, el colesterol total, los niveles de lipoproteínas de baja densidad (LDL), los triglicéridos, la circunferencia de la cintura y la testosterona total en comparación con dietas con un índice glucémico alto sin afectar la glucosa en ayunas, el colesterol HDL, el peso o el índice de andrógenos libres. Las dietas con un bajo índice glucémico pueden influir en las hormonas reguladoras del apetito, como la ghrelina y glucagón.
Por su parte, el aceite de lino o linaza rico en ácido α-linolénico en la dieta ha mostrado tener efectos beneficiosos sobre el SOP a través de su relación con las hormonas esteroideas.
Los efectos de la fibra dietética soluble sobre ácidos grasos de cadena corta han mostrado tener beneficios metabólicos positivos en la microbiota intestinal (10).
Otra modificación de la dieta con índice glucémico reducido es la dieta cetogénica, la cual ha mostrado mejorar el ciclo menstrual, reduciendo la glucosa en sangre y el peso corporal, mejorando la función hepática y el tratamiento del hígado graso en mujeres con síndrome de ovario poliquístico y disfunción hepática (10,11); aunque aún faltan más estudios al respecto. No únicamente la dieta cetogénica, sino que diversos tipos de intervenciones dietéticas en el abordaje del SOP pueden mejorar la función reproductiva y metabólica.
Actividad física
El entrenamiento físico mejora la sensibilidad a la insulina a través de la optimización del transporte de la glucosa y del metabolismo. Las mejoras en los resultados de salud dependen más de la intensidad del ejercicio que de la duración. El ejercicio de intensidad vigorosa puede tener el mayor impacto en la aptitud cardiorrespiratoria, la resistencia a la insulina y la composición corporal. La recomendación de actividad aeróbica por semana es de 120 minutos (10).
Sueño
Los trastornos de salud mental son muy prevalentes en los casos de SOP, que se asocian con estados significativamente más frecuentes de ansiedad y depresión, así como de trastornos del sueño, los cuales impactan en la etiología y el desarrollo de la ansiedad y la depresión que se observan en el SOP. Por ello, el tratamiento de las afecciones relacionadas con el sueño debe ser una parte integral del tratamiento del SOP. La privación del sueño se ha relacionado con mayor riesgo de resistencia a la insulina, obesidad y diabetes tipo 2 (10).
NO EXISTE UN TRATAMIENTO UNIVERSAL PARA EL SOP Y, POR LO TANTO, EL TRATAMIENTO SIEMPRE DEBE SER INDIVIDUALIZADO Y ADAPTADO A LAS NECESIDADES DE LA PERSONA. EL TRATAMIENTO ESTÁ ORIENTADO A LOS SÍNTOMAS Y ADEMÁS DEL TRATAMIENTO FARMACOLÓGICO, EL ASESORAMIENTO SOBRE EL ESTILO DE VIDA DEBE PROPORCIONARSE EN TODOS LOS CASOS
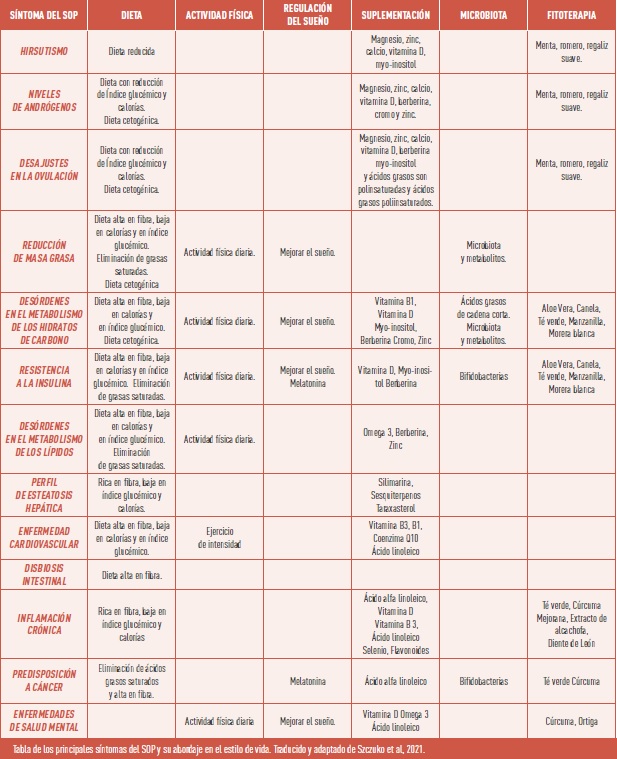
Suplementación
En las mujeres con SOP, la suplementación de probióticos de origen humano como Lactobacillus y Bifidobacterium lactis V9 junto con selenio ha mostrado estimular el crecimiento de bacterias productoras de ácidos grasos de cadena corta, los cuales son imprescindibles para la barrera intestinal y la mejora de la digestión y de las fluctuaciones en los niveles de hormonas sexuales secretada por la hipófisis y el hipotálamo a través del eje intestino cerebro (8).
Las mujeres con SOP pueden recibir tratamiento con metformina, que normaliza la glucemia, pero su ingesta crónica se asocia adicionalmente con deficiencias en tiamina y cobalamina. Por lo tanto, es adecuado complementar con tiamina, que, contribuye a la inhibición de los mecanismos perjudiciales sobre los vasos sanguíneos, lo que reduce el riesgo de enfermedades cardiovasculares.
La suplementación con coenzima Q10 también requiere consideración en la protección cardiovascular.
La vitamina D, aumenta la síntesis y liberación de insulina, y la expresión del receptor de insulina y aumenta la respuesta de la insulina al transporte de glucosa. La vitamina D indirectamente influye en el metabolismo de los hidratos de carbono al normalizar el calcio extracelular y la concentración de hormonas paratiroides. También afecta la expresión de los genes de las vías metabólicas afectando la inflamación sistémica al inhibir la síntesis de citocinas proinflamatorias, lo que puede contribuir a la aparición de resistencia a la insulina (10).
La suplementación combinada de magnesio, zinc, calcio y vitamina D ha mostrado reducir el hirsutismo y la combinación de vitamina D y aceite de pescado reducir los parámetros de inflamación en el cuerpo y los niveles totales de testosterona.
Los resultados actuales muestran que el mioinositol es efectivo para mejorar la perfil clínico y metabólico de mujeres con SOP y los trastornos metabólicos asociados con la diabetes.
Se ha considerado la introducción de berberina en pacientes con SOP, tiene efectos hipoglucemiantes e hipolipemiantes, reduce el peso corporal y mejora la sensibilidad a la insulina (10).
Por último, es necesario complementar los ácidos grasos omega-3, que suelen faltar en la dieta de las mujeres con SOP; si se cuenta con una dieta equilibrada, la suplementación puede ser considerada como una intervención temporal (10).
El abordaje del SOP se enfoca a la mejora de los parámetros relacionados con la fertilidad, el hirsutismo, la aparición de alteraciones de los lípidos y la reducción de la resistencia a la insulina.
Se ha demostrado que la mejora significativa de estos parámetros depende de factores modificables relacionados con la mejora del estilo de vida, la introducción de una adecuada dieta, especialmente una de tipo hipocalórica con bajo índice glucémico. Una adecuada higiene del sueño y la integración de un plan de actividad física diario puede ser eficaz en la lucha contra la inflamación crónica.
Es necesario realizar más investigaciones para determinar la eficacia y la aplicabilidad de los aspectos descritos como apoyo para el abordaje tradicional del SOP. La implementación de estrategias que promuevan el cambio hacia un estilo de vida saludable nos va a permitir mejorar los síntomas del SOP y la gestión metabólica de quienes viven con estas condiciones de salud: diabetes y SOP, cuyo vínculo es indudable.
REFERENCIAS
- Bozdag G, Mumusoglu S, Zengin D, Karabulut E, Yildiz BO. The prevalence and phenotypic features of polycystic ovary syndrome: a systematic review and meta-analysis. Hum Reprod 2016;31:2841-55.
- Escobar-Morreale HF. Polycystic ovary syndrome: definition, aetiology, diagnosis and treatment. Nat Rev Endocrinol 2018;14:270-84.
- Escobar-Morreale HF, Roldán-Martín MB. Type 1 Diabetes and Polycystic Ovary Syndrome: Systematic Review and Meta-analysis. Diabetes Care 2016;39:639-48
- Escobar-Morreale HF, Bayona A, Nattero-Chávez L, Luque-Ramírez M. Type 1 diabetes mellitus and polycystic ovary syndrome. Nat Rev Endocrinol 2021;24:021-00576.
- Caiyi Long, Haoyue Feng, Wen Duan, Xin Chen, Yuemeng Zhao, Ying Lan and Rensong Yue. Prevalence of polycystic ovary syndrome in patients with type 2 diabetes: A systematic review and meta-analysis. Front Endocrinol (Lausanne). 2022 Aug 31;13:980405.
- Ortiz-Flores AE, Luque-Ramírez M, Fernández-Durán E, Alvarez-Blasco F, Escobar-Morreale HF. Diagnosis of disorders of glucose tolerance in women with polycystic ovary syndrome (PCOS) at a tertiary care center: fasting plasma glucose or oral glucose tolerance test? Metabolism 2019;93:86-92.
- Moran LJ, Misso ML, Wild RA, Norman RJ. Impaired glucose tolerance, type 2 diabetes and metabolic syndrome in polycystic ovary syndrome: a systematic review and meta-analysis. Hum Reprod Update 2010;16:347-63
- The Rotterdam ESHRE/ASRM-sponsored PCOS consensus workshop group. Revised 2003 consensus on diagnostic criteria and long-term health risks related to polycystic ovary syndrome (PCOS). Hum Reprod. 2004;19(1):41–47. doi: 10.1093/humrep/deh098.
- Szczuko M, Kikut J, Szczuko U, Szydłowska I, Nawrocka-Rutkowska J, Ziętek M, et al. Nutrition Strategy and Life Style in Polycystic Ovary Syndrome-Narrative Review. Nutrients. 2021 Jul 18;13(7):2452. doi: 10.3390/nu13072452. PMID: 34371961; PMCID: PMC8308732.
- Paoli A, Mancin L, Giacona MC, Bianco A, Caprio M. Effects of a ketogenic diet in overweight women with polycystic ovary syndrome. J Transl Med. 2020 Feb 27;18(1):104. doi: 10.1186/s12967-020-02277-0. PMID: 32103756; PMCID: PMC7045520.
- Che X, Chen Z, Liu M, Mo Z. Dietary Interventions: A Promising Treatment for Polycystic Ovary Syndrome. Ann Nutr Metab. 2021;77(6):313-323. doi: 10.1159/000519302. Epub 2021 Oct 5. PMID: 34610596.







