Introducción
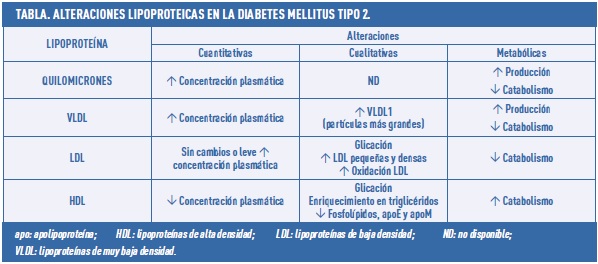
La dislipemia es muy común en las personas con diabetes mellitus tipo 2 (DM2), con una prevalencia que puede alcanzar el 85% de los casos. Las alteraciones lipídicas de la DM2 son cuantitativas y cualitativas (tabla), y pueden estar presentes incluso antes de la aparición de la diabetes.
Varios factores contribuyen a los cambios en el metabolismo lipídico de la DM2, incluida la resistencia a la insulina y/o la deficiencia relativa de insulina, las adipocitocinas (p. ej., adiponectina) y la hiperglucemia. En referencia a esta última, es obligado resaltar que el control glucémico puede modificar de forma positiva los niveles de lípidos plasmáticos, particularmente en los pacientes con triglicéridos altos y un control glucémico deficiente. Por tanto, el primer desafío en la corrección de la dislipemia diabética es mantener un óptimo control metabólico.
Las alteraciones lipoproteicas en la DM2 desempeñan un papel central en el desarrollo de la aterosclerosis. Este fenómeno se asocia con un mayor riesgo de enfermedad de las arterias coronarias comparado con las personas sin diabetes (1). El riesgo cardiovascular de la DM2 ha sido uno de los temas más debatidos de la medicina cardiovascular. Un reciente estudio realizado en Cataluña mediante la base de datos SIDIAP (Sistema d’Informació per la Desenvolupament de la Investigació en Atenció Primària) ha evaluado el riesgo cardiovascular de la población con DM2 atendida en las áreas básicas de salud. De los 373.185 pacientes con diabetes analizados, el 7% tenía un riesgo moderado, el 39,6% un riesgo alto y el 53,4% un riesgo muy alto definido por la presencia de enfermedad cardiovascular, lesión de órgano diana o ≥ 3 factores de riesgo (2).
A continuación, vamos a desgranar los retos clínicos que nos plantea el control de la dislipemia diabética en función de la partícula lipoproteica alterada.
Lipoproteínas de baja densidad (LDL)
En general, los pacientes con DM2 presentan concentraciones similares de colesterol LDL a los sujetos control de la misma edad y peso. Si bien los niveles de colesterol LDL suelen ser normales, las partículas de LDL suelen ser pequeñas y densas, lo que las hace más aterogénicas al atravesar más fácilmente la pared arterial, adherirse a la matriz con mayor afinidad y ser más susceptibles a la oxidación.
La identificación del fenotipo de las partículas LDL es uno de los desafíos que nos encontramos en nuestra práctica clínica. Disponemos de metodología para su determinación como la ultracentrifugación en gradiente de densidades, técnica de referencia para la separación de las lipoproteínas, o la medición directa de las partículas lipoproteicas mediante resonancia magnética nuclear (3), pero estas técnicas no suelen estar disponibles en los laboratorios clínicos. Sin embargo, en la práctica asistencial podemos estimar de forma indirecta el predominio de partículas LDL pequeñas y densas mediante el cociente triglicéridos/colesterol de las lipoproteínas de alta densidad (HDL) > 2 (4).
Junto a las evidencias de los estudios de intervención con estatinas en monoterapia en pacientes con DM2, los estudios IMPROVE-IT, FOURIER y ODISSEY OUTCOMES han confirmado que las terapias duales de estatina con ezetimiba o inhibidores de la proproteína convertasa subtilisina/kexina tipo 9 (PCSK9), respectivamente, consiguen mayores descensos del colesterol LDL, lo que supone reducciones adicionales de episodios cardiovasculares en esta población específica (5).
Llegados a este punto, es obligado resaltar que, a pesar de las herramientas farmacológicas hipolipemiantes que acabamos de citar, sólo uno de cada cinco pacientes con DM2 alcanza el objetivo en colesterol LDL recomendado por las guías europeas 2019 para el control de las dislipemias (6). Esta inaceptable tasa de consecución de objetivos terapéuticos en colesterol LDL es fruto fundamentalmente del infratratamiento y constituye la principal barrera en nuestro día a día para conseguir una prevención cardiovascular eficaz. Por ello, no nos cansaremos de subrayar la importancia de la planificación terapéutica para incrementar de manera significativa la consecución de los objetivos terapéuticos.
EN GENERAL, LOS PACIENTES CON DM2 PRESENTAN CONCENTRACIONES SIMILARES DE COLESTEROL LDL A LOS SUJETOS CONTROL DE LA MISMA EDAD Y PESO, PERO LAS PARTÍCULAS SUELEN SER PEQUEÑAS Y DENSAS
Por otra parte, a pesar de alcanzar los objetivos en colesterol LDL, hay que tener presente que todavía perdura en los pacientes con DM2 un elevado riesgo residual. Es decir, si bien la reducción del colesterol LDL disminuye notablemente el riesgo cardiovascular, no lo elimina por completo. Además del colesterol LDL, otros componentes lipídicos como los triglicéridos y las HDL participan en la aterogénesis. Estos componentes del perfil lipídico son muy relevantes en los pacientes con DM2 dado que el incremento de las concentraciones de los triglicéridos y la disminución del colesterol HDL son las principales alteraciones cuantitativas de la dislipemia diabética.
Triglicéridos
Los estudios epidemiológicos y de aleatorización mendeliana demuestran que la hipertrigliceridemia es un marcador independiente de riesgo cardiovascular (7). Sin embargo, hasta 2019 los estudios de intervención con fármacos que reducen la trigliceridemia, como la niacina de liberación prolongada con laropiprant y los fibratos, no han mostrado beneficios cardiovasculares cuando se administran junto al tratamiento médico convencional, incluidas las estatinas. Las únicas evidencias proceden de los análisis post-hoc de los pacientes con dislipemia aterogénica o uno de sus componentes tratados con fibratos. El estudio PROMINENT, que finalizará a mediados del 2022, está evaluando la eficacia del pemafibrato (0,2 mg dos veces al día), un potente y selectivo modulador selectivo de receptor α activado por proliferador de peroxisomas (PPARα), en la reducción de episodios cardiovasculares en 10.000 pacientes con dislipemia diabética (triglicéridos entre 200 y 499 mg/dL y colesterol HDL ≤ 40 mg/dL que ya están recibiendo estatinas.
En referencia a los ácidos grasos omega-3, fármacos con efectos hipotrigliceridemiantes, al valorar los estudios de intervención en prevención cardiovascular hay que tener en consideración tres aspectos fundamentales: el tipo de ácido graso omega-3, la dosis testada y la población de estudio respecto al nivel de riesgo y la presencia o no de hipertrigliceridemia. En este sentido, solo el icosapento de etilo, éster etílico del ácido eicosapentaenoico altamente purificado y estable, ha demostrado beneficios cardiovasculares primero en el estudio JELIS y recientemente en el REDUCE-IT (8). Así, en este último estudio, una dosis de 4 g/día de icosapento de etilo redujo el riesgo de episodios isquémicos, incluida la muerte cardiovascular, en pacientes tratados con estatinas con concentraciones de colesterol LDL de 41 a 100 mg/dL y de triglicéridos entre 135 y 499 mg/dL con enfermedad cardiovascular establecida o DM2 con al menos un factor de riesgo. Los sólidos hallazgos del REDUCE-IT y de los subanálisis preespecificados quedan reflejados en las indicaciones aprobadas el 26 de marzo de 2021 por la European Medicines Agency y en las diferentes guías clínicas de prevención cardiovascular y control de las dislipemias tanto europeas, como americanas y canadienses. En estos momentos el icosapento de etilo, está en fase de revisión por la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS).
En definitiva, dado que el 93% de los pacientes con DM2 son de alto/muy alto riesgo cardiovascular una vez conseguidos los objetivos en colesterol LDL, nuestro siguiente reto es alcanzar los niveles deseables de triglicéridos (< 150 mg/dL) para reducir el riesgo residual.
NI LOS ENSAYOS CLÍNICOS ALEATORIZADOS, NI LAS EVIDENCIAS GENÉTICAS SEÑALAN QUE INCREMENTAR EL COLESTEROL HDL COMPORTE BENEFICIOS VASCULARES
HDL
Los niveles plasmáticos de colesterol HDL y de su apolipoproteína (apo) mayoritaria, ApoA-I, están disminuidos en los pacientes con DM2. La proporción de partículas HDL más pequeñas (HDL3) circulantes aumenta, mientras que hay muchas menos partículas HDL grandes (HDL2), por lo que el número total de partículas HDL disminuye. Los niveles reducidos de HDL2 en pacientes DM2 están asociados con la hipertrigliceridemia y la obesidad. Los estudios de cinética celular han mostrado que la disminución del colesterol HDL en estos pacientes es debida a un aumento del catabolismo de las HDL, fruto del incremento de la actividad de la lipasa hepática. La reducción de los niveles plasmáticos de adiponectina observada en individuos con resistencia a la insulina y DM2 puede ser otro mecanismo implicado en la disminución de los niveles de colesterol HDL (9). Las anomalías cualitativas de las HDL expuestas en la tabla son responsables de que las partículas HDL se vuelvan disfuncionantes y pierdan gran parte de sus propiedades ateroprotectoras (10).
Ni los ensayos clínicos aleatorizados, ni las evidencias genéticas señalan que incrementar el colesterol HDL comporta beneficios vasculares. Por ello, las guías de práctica clínica recomiendan aquellas medidas de cambio de estilo de vida con un efecto beneficioso probado como la reducción ponderal si hay sobrepeso/obesidad, la actividad física aeróbica y la supresión del tabaquismo.
Conclusiones
En todos los pacientes afectos de DM2 con alteraciones lipoproteicas debe extremarse su control metabólico. Son varios los desafíos en el diagnóstico y control de la dislipemia diabética, situación en la que existe una discordancia entre las concentraciones de lípidos y el número/tamaño/composición de las partículas lipoproteicas. En esta situación, está justificada la espectrometría de resonancia nuclear magnética que permite un análisis más allá de los parámetros lipídicos habituales.
Desde el punto de vista terapéutico, nuestro principal reto es mejorar las injustificadas bajas tasas de consecución de los objetivos en colesterol LDL. Dadas las sólidas evidencias clínicas que respaldan el uso de los fármacos hipocolesterolemiantes, así como, de su excelente perfil de seguridad, estamos obligados a dar un paso hacia delante para revertir esta situación.
Finalmente, sigue existiendo un alto de riesgo residual en los pacientes con DM2 incluso en aquellos con concentraciones deseables de colesterol LDL, atribuible al menos en parte a dos de las alteraciones características de la dislipemia diabética: el aumento de los niveles de triglicéridos y la disminución del colesterol HDL. Nuestro reto es identificar estas dos anomalías lipídicas, para a continuación intervenir y así optimizar su control. Y como va de desafío, permítanme que acabe parafraseando al físico Albert Einstein: “Locura es hacer lo mismo una y otra vez esperando obtener resultados diferentes”.
Referencias
- Turner RC, Millns H, Neil HA, Stratton IM, Manley SE, Matthews DR, et al. Risk factors for coronary artery disease in non-insulin dependent diabetes mellitus: United Kingdom Prospective Diabetes Study (UKPDS: 23). BMJ. 1998;316:823–8.
- Cebrián-Cuenca AM, Mata-Cases M, Franch-Nadal J, Mauricio D, Orozco-Beltrán D, Consuegra-Sánchez L. Half of patients with type 2 diabetes mellitus are at very high cardiovascular risk according to the ESC/EASD: data from a large Mediterranean population. Eur J Prev Cardiol. 2022;28: e32–e4.
- Pintó X, Masana L, Civeira F, Real J, Ibarretxe D, Candas B, et al. Consensus document of an expert group from the Spanish Society of Arteriosclerosis (SEA) on the clinical use of nuclear magnetic resonance to assess lipoprotein metabolism (Liposcale®). Clin Investig Arterioscler. 2020;32:219–29.
- Ascaso J, González Santos P, Hernández Mijares A, Mangas Rojas A, Masana L, Millán J, et al. Management of dyslipidemia in the metabolic syndrome: recommendations of the Spanish HDL Forum. Am J Cardiovasc Drugs. 2007;7:39–58.
- Arrieta F, Pedro-Botet J, Iglesias P, Obaya JC, Montanez L, Maldonado GF, et al. Diabetes mellitus and cardiovascular risk: an update of the recommendations of the Diabetes and Cardiovascular Disease Working Group of the Spanish Society of Diabetes (SED, 2021). Clin Investig Arterioscler. 2022;34:36–55.
- Martín Enguix D, Hidalgo Rodríguez A, Sánchez Cambronero M, Aguirre Rodríguez JC. Application of the individualized objectives defined by the European 2019 lipid guidelines in patients with type 2 diabetes. Clin Investig Arterioscler. 2022;34:19–26.
- Ginsberg HN, Packard CJ, Chapman MJ, Borén J, Aguilar-Salinas CA, Averna M, et al. Triglyceride-rich lipoproteins and their remnants: metabolic insights, role in atherosclerotic cardiovascular disease, and emerging therapeutic strategies – a consensus statement from the European Atherosclerosis Society. Eur Heart J. 2021;42:4791–806.
- Bhatt DL, Steg PG, Miller M, Brinton EA, Jacobson TA, Ketchum SB, et al; REDUCE-IT Investigators. Cardiovascular risk reduction with icosapent ethyl for hypertriglyceridemia. N Engl J Med. 2019;380:11–22.
- Vergès B. Pathophysiology of diabetic dyslipidaemia: where are we? Diabetologia. 2015;58:886–99.
- Sirtori CR, Corsini A, Ruscica M. The role of high-density lipoprotein cholesterol in 2022. Curr Atheroscler Rep. 2022 Mar 10:1–13.